
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
Психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Реферат: Протозойные инфекции дыхательной системы (пневмоцистная пневмония)
Реферат: Протозойные инфекции дыхательной системы (пневмоцистная пневмония)
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РК
КАЗАХСКИЙ НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
ИМЕНИ С.Д.АСФЕНДИЯРОВА
Кафедра микробиологии, иммунологии и вирусологии
СРС на тему: Протозойные инфекции дыхательной системы (пневмоцистная пневмония)
Выполнил: студент II-курса
факультета ОЗ
группы 09-013-1р.
Сыдыков М.Е.
Алматы, 2011
План
Введение
1 История
2 Морфология
3 Патогенность
4 Патогенез
5 Эпидемиология
6 Лабораторная диагностика
7 Лечение и профилактика
Заключение
Список литературы
Введение
Самой смертоносной болезнью при СПИДе считается пневмоцистная пневмония (пневмоцистоз - воспаление легких), вызываемая простейшим организмом Pneumocystis carinii. Возбудители пневмоцистоза широко распространены в окружающей среде, и большинство из нас носит их в легких без негативных последствий. Но при нарушении иммунной системы под действием ВИЧ эти простейшие организмы, считающиеся условно-патогенными, становятся смертельно опасными. P. сarinii заражено около 80% больных СПИДом. Собственно с постановки диагноза пневмоцистной пневмонии у первых 5-ти умерших от СПИДа гомосексуалистов и началось изучение СПИД- ассоциированных заболеваний. В СССР первый пациент со СПИДом также умер от тяжелого пневмоцистоза. До эпидемии СПИДа такого рода патологии наблюдали только у недоношенных детей и у людей преклонного возраста на фоне снижения общей активности иммунной системы. У больных СПИДом пневмоцистоз развивается медленно, но в конечном итоге больные погибают от острой дыхательной недостаточности.
1 История
Возбудитель пневмоцистоза - Pneumocystis carina (Delanoe M., Delanoe P., 1912) - одноклеточный микроорганизм. По морфологическим признакам и чувствительности к антипротозойным препаратам их длительное время относили к типу простейших. Постепенно у пневмоцист начали выявлять черты, характерные для грибов. Попытки отнести их к грибам или простейшим наталкивались на нечеткость систематических критериев. По некоторым показателям они близки к Protozoa: по морфологии, наличию мейоза, присутствию в составе клеточной оболочки холестерола (а не эргостерола, как у грибов, что делает их чувствительными к антипаразитарным препаратам и нечувствительными к противогрибковому средству амфотерицину В), невозможности их культивирования на питательных средах для грибов. С грибами их сближает то, что пневмоцисты содержат структуры, подобные аскоспорам у грибов, а также фитостеролы, которых лишены животные клетки.
Метаболизм у P. carinii (синтез ароматических аминокислот, тимидина и др.) происходит, как у грибов, кроме того, у пневмоцист отсутствует спорогония, характерная для простейших. В 1988 г. Edman и Stringer, применив методы молекулярной генетики, показали, что последовательность нуклеотидов в т-РНК пневмоцист имеет высокую степень гомологии с последовательностью нуклеотидов т-РНК грибов, относящихся к дрожжам (Saccharomycetes serevisiae). Для сравненения - аналогичные последовательности изучались также у разных видов простейших: токсоплазм, плазмодиев, акантамеб и др. По генетическим признакам пневмоцисты были ближе всего к грибам. Но это грибы, которые имеют ряд черт, сближающих их с простейшими. Так, м-ДНК P. carinii содержит гены дегидрогеназы и цитохромоксидазы, которые на 60% подобны генам грибов и только на 20% генам простейших. Аналогичные свойства были установлены и у других видов грибов.
По последним данным пневмоцисты относят к грибам возможно, к актиномицетам или высшим грибам - аско- или базидомицетам. Одновременно некоторые исследователи считают P. carinii филогенетически древним возбудителем неопределенного систематического положения, который в процессе эволюции утратил характерные таксономические признаки (Т. В. Бейер, 1989 г.). Современный молекулярно-биологический и молекулярно-генетический анализ не может окончательно определить их видовую принадлежность. Для решения этого вопроса необходимо ультраструктурное исследование возбудителя, изучение его филогенеза и усовершенствование техники культивирования пневмоцист.
2 Морфология
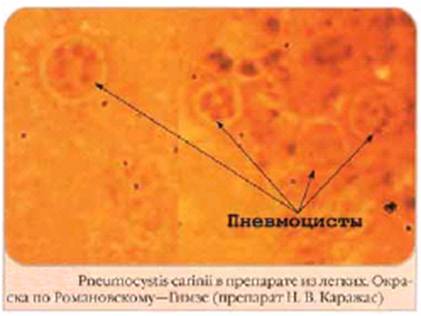
Возбудитель - Pneumocystis carinii, который является дрожжевым грибом класса Blastomycetes, внеклеточный паразит, тропный к легочной ткани. Наиболее характерной структурой является «розетка», состоящая из 8 грушевидных спорозоитов, каждый из которых имеет размеры 1 – 2 мкм, объединенных в цистоподобную структуру диаметром 7 – 10 мкм. Более ранние стадии развития представлены 1 – 4 ядрами в слизистом шаровидном образовании, которые при интенсивной окраске по Романовскому – Гимзе окрашиваются соответственно в красный (ядро) и голубой цвет (цитоплазма) и окружены красно-фиолетовой оболочкой.
Пневмоцисты находятся в большом количестве в легочных альвеолах и бронхиолах (в трупном материале), где они окружены пенистым веществом и скоплениями плазматических клеток и эозинофилов. Некоторые микроорганизмы находятся внутри гистиоцитов.
Возбудитель не растет на искусственных питательных средах. Делались попытки выделить возбудителя с помощью легочной модели на мышах или крысах, которым предварительно вводится кортизон.
В цикле развития пневмоцисты выделяют вегетативную форму (трофозоит), предцисту и цисту с внутрицистными тельцами.
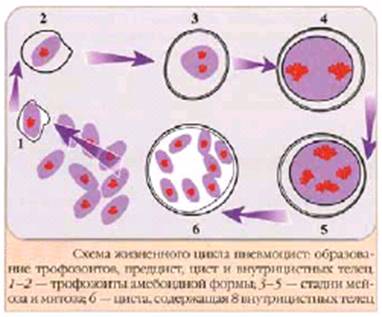
Трофозоиты - клетки размером 1-8 мкм, покрытые тонкой оболочкой. Их форма разнообразная и мобильная (овальная, амебоподобная и др.). Она зависит от формы структур, к которым они прилегают. От поверхности трофозоита отходят микровыросты и длинные отростки в виде филоподий. За их счет пневмоцисты соединяются между собой и прикрепляются к клеткам хозяина. Ядро ограничено двумя мембранами. В цитоплазме выявляются митохондрии, свободные рибосомы, мелкие и крупные вакуоли, полисахариды, капли липидов. Иногда встречаются сдвоенные клетки, что может свидетельствовать о делении или копуляции. По данным электронно-микроскопических исследований, трофозоиты плотно прилегают к альвеолоцитам первого порядка. Филоподий могут углубляться в клетку легкого хозяина, не разрывая ее оболочку. Одновременно мембрана альвеолоцита может входить в тело трофозоита, не повреждая его. Физиологический контакт возбудителя с хозяином осуществляется через систему микропиноцитарных пузырьков.
Предцисты - овальные клетки диаметром 2-5 мкм, лишенные пелликулярных выростов. В них происходит деление ядер. Цисты P. carinii округлой или овальной формы размером 3,5 - 10 мкм, иногда до 30 мкм (рис. 20). Они покрыты плотной трехслойной оболочкой и внешней мембраной. В цитоплазме содержится от 1 до 8 внутрицистных телец, которые выходят в просвет альвеолы после разрыва оболочки цисты. Пустые цисты имеют неправильную форму, чаще в виде полумесяца, иногда в них выявляются внутрицистные тельца. Размер последних 1-2 мкм. Пелликула внутрицистных телец вновь образуется после выхода из разрушенной цисты. Они становятся внеклеточными трофозоитами и начинают новый раунд жизненного цикла.
3 Патогенность
P.carinii – условно-патогенный микроорганизм. У людей с нормальной иммунной системой инфекция не проявляется. При иммунодефицитах развивается пневмоцистная пневмония (пневмоцистоз) – главная причина смертности лиц, страдающих СПИДом.
4 Патогенез
Патогенез пневмоцистоза определяется биологическими свойствами возбудителя и состоянием иммунной системы хозяина. Пропагативные формы пневмоцист, которые до настоящего времени не описаны, минуют верхние дыхательные пути, достигают альвеол и начинают жизненный цикл в организме нового хозяина. Прикрепление трофозоитов к альвеолоцитам первого порядка опосредуется многими механизмами, в частности большим количеством поверхностных гликопротеинов у P. carinii, которые взаимодействуют с протеинами легочной ткани через маннозные рецепторы на клетках хозяина, особенно макрофагах. Поверхностные гликопротеины пневмоцист высоко иммунногенные. Прикрепление пневмоцист сопровождается пролиферацией возбудителя, его взаимодействием с сурфактантом, освобождением токсических метаболитов. Защиту организма хозяина от P. carinii осуществляют Т-лимфоциты, альвеолярные макрофаги, специфические AT. Взаимодействие микро- и макроорганизма остается на субклиническом уровне, пока иммунная система не нарушена. Компроментация иммунной системы стимулирует рост численности пневмоцист.
У здорового человека P. carinii размножаются медленно, однако болезнь резко активизируется при подавлении иммунной реакции и за время инкубационного периода количество пневмоцист в легких увеличивается от 10.000 до более чем 1.000.000.000 клеток. Они постепенно заполняют альвеолярное пространство. Это ведет к появлению пенистого, «сотовидного» экссудата, повреждению мембраны альвеолярных лейкоцитов, увеличению их проницаемости, разрушению альвеолоцитов первого порядка. Плотное прилегание пневмоцист к альвеолоцитам приводит к сокращению дыхательной поверхности легких. Механическое повреждение интерстициальной ткани легкого возбудителем и воспалительными клетками, инфильтрация стенки альвеол мононуклеарами, а клеток интерстиция - плазматическими клетками приводят к утолщению альвеолярной стенки в 5 - 20 раз, вследствие чего развивается альвеолярно-капиллярный блок.
При СПИДе число паразитов в альвеолах и бронхах настолько большое, что нарушается альвеолярная вентиляция, и больной умирает от нарастающей легочной недостаточности. Разрушение альвеолярно-капиллярной мембраны может приводить к диссеминации пневмоцист с основного места локализации.
На гистологических срезах легких, пораженных пневмоцистами, возникает картина, характерная только для пневмоцистоза. Расширенные бронхиолы, альвеолы и мелкие бронхи заполнены эозинофильной пенистой массой. Альвеолярный эпителий, контактирующий с возбудителем, гипертрофирован, стенки альвеол утолщены за счет расширения капилляров и инфильтрации лимфоидно-гистиоцитарными элементами. Вокруг сосудов наблюдаются обильные скопления плазмоцитов. На стенках бронхов и альвеол видны отдельные круглые формы и пласты пневмоцист, стелящиеся по стенкам альвеол. Выявляются разорванные цисты P. carinii с выбросом в окружающее пространство внутрицистных телец, которые наращивают цитоплазму и превращаются в трофозоиты, а потом дозревают до цист. Гистологическая картина легких напоминает альвеолярный липопротеиноз с явлениями экссудации, лейкоцитоза и сетчатого склероза. Заполненные пенистой массой группы альвеол и альвеолярные ходы чередуются с участками компресионного ателектаза и эмфиземы.
Для построения собственной клеточной оболочки P. carinii использует фосфолипиды (ненасыщенный фосфатидилхолин) сурфактанта хозяина. Это приводит к общему повреждению сурфактантного обмена: дисбалансу в уровнях сурфактантных фосфолипидов и протеинов, гиперсекреции сурфактанта. Выраженное размножение и созревание P. carinii прямо коррелирует с пиком активности сурфактантной системы. Гиперпродукция сурфактанта на фоне развивающейся дисфункции альвеолярных макрофагов приводит к заполнению альвеол относительно гомогенной пенистой массой. Механическое разрушение и инактивация сурфактанта белками экссудата усугубляют гипоксическое состояние тканей, активируют фиброзирование межальвеолярных перегородок. Происходит снижение секреторной функции альвеолоцитов второго порядка и возрастание их пролиферативной активности. Плоский альвеолярный эпителий замещается кубическим. У больных СПИДом размножение в альвеолах P.carinii часто происходит в составе смешанной инфекции (бактериальная флора, грибы). Это создает патоморфологическую картину пневмоцистоза.
5 Эпидемиология
Пневмоцисты широко распространены среди многих видов диких и домашних животных. Их выявляют у мышей, крыс, хорьков, кроликов, крупного рогатого скота, свиней, собак и др. Спонтанное носительство P. carinii считается обычным явлением. По морфологическим признакам пневмоцисты от разных видов животных почти идентичны. Иммунологические, цитохимические и генетические методы исследований последних лет свидетельствуют об отличиях между P. carinii, выделенными от различных видов животных. Так, антитела к P. carinii, которые образуются у одного вида животных, перекрестно не реагируют с антигенами P. carinii других видов животных. Хромосомы пневмоцист от человека, мышей, хорьков сходны по размерам, но имеют индивидуальный кариотип. В экспериментальных условиях попытки передачи пневмоцист от человека и различных видов животных другим видам животных, даже иммунодефицитным, закончились неудачей. Это свидетельствует о строгой видовой специфичности P. carinii. Циркуляция возбудителя среди людей происходит без дополнительных хозяев.
Пневмоцистоз человека - антропоноз. Источник инфекции - человек.
Основной механизм передачи - капельный. Главное место локализации патологического процесса при пневмоцистозе - дыхательные органы. При кашле, который является наиболее частым симптомом болезней органов дыхания, образуется мелкодисперсный аэрозоль. Его частицы не оседают, а находятся во взвешенном состоянии. Заражение пневмоцистами происходит при вдыхании воздуха, контаминированного возбудителем. Выявить цисты в воздухе и других объектах внешней среды до настоящего времени не удавалось. Только с помощью молекулярно-биологических исследований в образцах воздуха помещений, где находились больные пневмоцистозом, были обнаружены генетические носители (фрагменты ДНК) пневмоцист.
Описана возможность вертикальной передачи пневмоцистоза от зараженных пневмоцистами ВИЧ-инфицированных женщин плоду. Этот путь реализуется редко. Зарегистрированы единичные случаи мертворождений, когда в аутопсийном материале из легких выявляли макрофаги, содержащие цисты P. carinii. При этом в локусах некроза плаценты также обнаруживали P. carinii. Развитие пневмоцистной пневмонии у детей первого года жизни, которые родились от ВИЧ-инфицированных матерей с пневмоцистозом, также может свидетельствовать о внутриутробном заражении младенцев.
При тяжелых формах иммунодефицита у ВИЧ-инфицированных больных циркуляция пневмоцист может происходить в кровеносной системе. Имеются указания на возможность выявления фрагментов ДНК пневмоцист в крови и внутренних органах вне иммуносупрессии. Учитывая возможность пребывания возбудителя в кровеносной системе, фактором передачи, очевидно, может быть кровь. Пропагативная форма, обеспечивающая персистенцию P. carinii в организме хозяина и сохранение в окружающей среде, морфологически не описана.
Исследования показали, что число цист P. carinii у отдельных больных с неспецифическими заболеваниями легких колеблется в широких пределах - от 5 до 1500 цист в 1 мл мокроты, а по средним показателям в отдельных контингентах - от 140 ± 45 до 235 ± 30. Из-за невозможности выделения возбудителя из внешней среды сроки выживаемости пневмоцист в воздухе, других объектах не определены.
Существует возможность возникновения вспышек пневмоцистоза. В литературе описаны вспышки в стационарах для детей раннего возраста, в детском туберкулезном санатории, домах ребенка, школах, интернатах. Они характеризовались растянутостью во времени (1,5 - 2,5 мес. с момента выявления первых случаев), втягиванием в эпидемический процесс большого количества больных (34 - 84%) и медицинского персонала (38 - 75%), полиморфизмом клинических проявлений пневмоцистоза, преобладанием среди зараженных пневмоцистами лиц носителей, а у больных с клиническими проявлениями - регистрацией случаев пневмоцистной пневмонии, особенно у детей раннего возраста.
Исследования, проведенные среди ВИЧ-отрицательных и ВИЧ-положительных больных с неспецифическими заболеваниями легких и медицинских работников отделенния СПИДа и пульмонологических отделений, показали, что зараженность P. carinii больных колеблется от 28% до 84%, количество выделяемых цист в мокроте - от 155 до 330 в 1 мл. Зараженность P. carinii медицинских работников, обследованных по клиническим показаниям (наличие кашля, мокроты, патологии дыхательных путей), - 100%, число выделяемых пневмоцист - 165 цист в 1 мл мокроты. Учитывая частое и длительное пребывание больных в стационаре, назначение им инвазивных методов исследования (бронхо-, трахеоскопия), переуплотненность палат и отсутствие боксированных помещений, а также значительную зараженность P. carinii медицинского персонала, можно предположить возможность легкой передачи пневмоцистоза в отделениях. Его можно рассматривать как внутрибольничную инфекцию с капельным механизмом передачи.
По данным литературы, пневмоцистная пневмония чаще всего регистрируется у детей раннего возраста, несовершенство иммунитета у которых обусловлено недоношенностью, дефектами иммунной системы (гипо- или агаммаглобулинемия), проявлениями рахита, пороками сердца, цитомегаловирусной инфекцией. Большинство исследователей связывают пневмоцистоз с детским возрастом. P. carinii выявляли у 10 - 40% обследованных детей в странах Европы и у 7% - в странах Африки. Однако допускается, что действительная зараженность пневмоцистами выше. По данным серологических исследований (РИФ, ИФА, метод встречного электрофореза), в США из 120 здоровых детей в возрасте до 1 года 33% имели AT к P. carinii, в возрасте 3-4 лет - 83%. В Дании исследование в РИФ сывороток 300 детей выявило AT к P. carinii у 20% детей до 1 года, у 33% - в возрасте 1 года, у 58% -2 лет, у 75% - 3 - 5 лет, и у 71% - 11 - 15 лет.
Основными группами риска развития пневмоцистной пневмонии являются взрослые и дети с системными заболеваниями крови и соединительной ткани, онкологические больные, реципиенты трансплантированных органов, пациенты с другими болезнями, для лечения которых используют иммуносупрессивную терапию (кортикостероиды, цитостатики, облучение).
Частота развития пневмоцистной пневмонии в группе больных с гемобластозами составляет в среднем 2%. Она зависит от характера заболевания (при лимфопролиферативных процессах - до 9%), от вида препаратов, их количества, дозы, длительности терапии. После трансплантации костного мозга пневмоцистная пневмония развивалась у 0,7 - 15% пациентов. У взрослых с неоплазмами на аутопсии пневмоцистоз выявлен у 5% умерших. К группам риска заражения пневмоцистами и развития пневмоцистной пневмонии относятся лица пожилого возраста, больные диабетом.
Имеются сообщения о выявлении пневмоцист у больных с неспецифическими заболеваниями легких. По некоторым данным литературы (микроскопическое исследование свободно отходящей мокроты), зараженность P. carinii этой группы больных составляет в среднем 56% с колебаниями среди отдельных контингентов от 28% до 84%. Зараженность P. carinii больных с острыми и хроническими НЗЛ в среднем составляет 56 ± 2% от числа обследованных лиц, число цист в 1 мл мокроты - 175 ± 20. Установлено, что пол и возраст не влияют на уровень пораженности пневмоцистозом больных с НЗЛ. Отмечено достоверное повышение экстенсивных показателей пневмоцистоза: в холодный сезон года; при наличии в анамнезе жизни производственной вредности (контакт с физическими и химическими аэрозолями, повышенная и пониженная температура и относительная влажность воздуха) и вредной привычки - курения; при тяжелом течении патологического процесса в легких; при хронизации болезни органов дыхания; при локализации воспалительного процесса при пневмониях в верхних долях легких.
Многочисленные данные литературы свидетельствуют о персистенции пневмоцист в иммунокомпетентном организме человека и животных без развития выраженных форм болезни
Лишь иммунодефицит ведет к размножению возбудителя и развитию патологии. Есть также мнение, что состояние бессимптомного носительства P. carinii для человека вообще не характерно, так как не у каждого человека с иммунодефицитом развивается клинический пневмоцистоз. Этот вопрос нуждается в углубленном изучении. Наиболее значимой группой риска заражения P. carinii и развития пневмоцистной пневмонии являются больные СПИДом. Пневмоцистоз и пневмоцистная пневмония широко распространены среди ВИЧ-положительных лиц и больных СПИДом. Они регистрируются в среднем у 20 - 39% детей и 16 - 85% взрослых с этой патологией в США, странах Европы и Азии. По данным CDC (1991 г.), пневмоцистная пневмония выявлена у 8 - 12% ВИЧ-инфицированных детей и более чем у 50% детей со СПИДом на первом году жизни. Среди ВИЧ-инфицированных детей, зарегистрированных CDC в 1990 г., 35% умерло от пневмоцистной пневмонии и 13% - от других болезней. У взрослых летальность от пневмоцистной пневмонии без лечения составляет по данным разных авторов - от 68% до 100%, среди наркоманов и гомосексуалистов - 82%.
У детей развитие пневмоцистной пневмонии может происходить при содержании CD4+ лимфоцитов более 450 клеток в 1 мкл крови. При этом летальность составляет 50%. При снижении CD4+ меньше 250 клеток в 1 мкл крови она составляет 64%.
У взрослых ВИЧ-инфицированных лиц риск развития пневмоцистной пневмонии повышается при содержании CD4+ меньше 200 клеток в 1 мкл крови. Среди ВИЧ-инфицированных в США в 95% случаев пневмоцистной пневмонии произошло у больных с содержанием CD4+ меньше 200 в 1 мкл, из них у 79% - с менее 100 клеток в 1 мкл. У 5% больных пневмоцистная пневмония зарегистрирована при содержании CD4+ более 200 клеток в 1 мкл. На риск развития пневмоцистной пневмонии, кроме возраста и содержания CD4+, влияют пол, расовые и этнические показатели. Так, риск развития пневмоцистной пневмонии у мужчин в 2 раза выше, чем у женщин; пневмоцистная пневмония в 4 раза чаще встречается у белокожих американцев, чем у афроамериканцев; исландцы азиатского и европейского происхождения также чаще болеют пневмоцистной пневмонии, чем коренные жители Исландии.
Данные литературы последних лет свидетельствуют о снижении уровня пораженности пневмоцистозом и смертности от него у больных СПИДом. Это связывается с широким применением первичной профилактки пневмоцитоза у пациентов с низким содержанием CD4+ в крови.
6 Лабораторная диагностика
Диагноз пневмоцистоза может быть поставлен лишь при бесспорной идентификации P. carinii в патологическом материале. Пневмоцистоз протекает в виде моноинфекции или смешанной инфекции, например с криптококкозом, цитомегаловирусной инфекцией, туберкулезом.
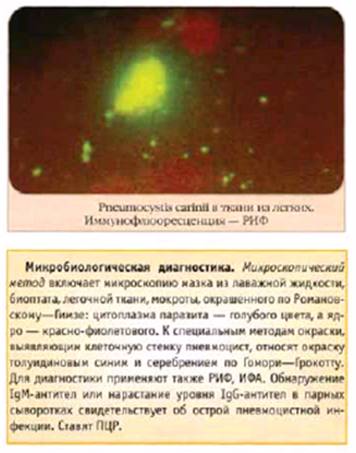
Для окраски P. carinii в патологическом материале используют краску Романовского – Гимза или акридиновый оранжевый.
Серологическая диагностика P. carinii возможна при использовании непрямого метода иммунофлюоресценции и так называемого ELISA – метода (англ. enzyme-linked immunosorbent assay). При этом особая трудность состоит в дифференциации антител, имеющихся у здоровых людей контрольной группы, от антител, появляющихся при пневмоцистной пневмонии. Для диагностики применяют также РИФ, ИФА.
7 Лечение и профилактика
Препаратами выбора являются бактрим и пентамидина изотионат. Бактрим назначают перорально или внутривенно (в дозе 20 мг/кг триметоприма и 100 мг/кг сульфаметоксазола в сутки в течение 2— 4 нед). Препарат хорошо переносится и предпочтительнее пентамидина при назначении больным, не страдающим ВИЧ-инфекцией.
Пентамидин вводят внутримышечно или внутривенно (медленно на протяжении 1—2 ч в 100 мл 5% раствора глюкозы) в дозе 4 мг/кг в сутки в течение 2—3 нед. Для лечения пневмоцистоза ВИЧ-инфицированных применяют также седифторметилорнитин.
При благоприятном течении заболевания состояние больных начинает улучшаться в среднем через 4 дня после начала терапии.
Среди недоношенных детей смертность от пневмоцистной пневмонии составляет 50%; при пневмоцистной пневмонии у взрослых, не страдающих иммунодефицитом, прогноз более благоприятный.
Применение бактрима (5 мг/кг триметоприма и 25 мг/кг сульфаметоксазола в сутки) предупреждает развитие пневмоцистной пневмонии среди групп с высоким риском заражения. Возможная контагиозность пневмоцистоза требует изоляции больных. После выписки больных проводится заключительная дезинфекция палат.
После проведенного лечения и выздоровления полного восстановления сурфактантной системы легких не происходит. Это является причиной колонизации дыхательной системы больных СПИДом нозокомиальными, стойкими к антибиотикам широкого спектра действия штаммами микроорганизмов. Поэтому рецидивирующие пневмонии у больных СПИДом - нередкое явление.
Специфическая профилактика пневмоцистной пневмонии отсутствует.
Мероприятия по выявлению источника инфекции должны проводиться в группах риска, семьях зараженных P. carinii больных, по клиническим показаниям среди медицинских работников отделений, где пребывают больные из групп риска. При наличии у перечисленных лиц субклинических или клинически выраженных симптомов со стороны дыхательных органов они должны быть обследованы на пневмоцистоз. В дальнейшем в зависимости от тяжести патологического процесса в легких, степени иммунодефицита, сопутствующих заболеваний или эпидемической опасности производится выбор лечебных и предупредительных мероприятий.
При тяжелом течении болезни лиц с пневмоцистной пневмонией размещают в боксах или полубоксах и назначают специфическое лечение. Медицинским работникам и персоналу, у которых выявлены клинически выраженные формы пневмоцистоза, проводят лечение. При субклиническом течении - санацию.
Химиопрофилактику пневмоцистной пневмонии назначают ВИЧ-инфицированным пациентам по следующим показаниям: при содержании Т4-лимфоцитов менее 200 клеток в 1 мкл крови у взрослых и менее 450 - у детей; при молочнице полости рта; при лихорадке невыясненной этиологии, длящейся более 2 недель; детям, родившимся от ВИЧ-инфицированных матерей с 4 - 6-недельного возраста до установки диагноза ВИЧ-инфекции.
Химиопрофилактика пневмоцистной пневмонии рекомендуется для контингентов больных с иммунодефицитом разного происхождения: с первичным иммунодефицитом, с низкокалорийным белковым питанием, реципиентам трансплантированных органов; при лечении цитостатиками, кортикостероидами, облучении соответствующих групп больных.
Профилактика предупреждает заболевание только во время приема препарата. Больным СПИДом химиопрофилактика пневмоцистной пневмонии проводится всю жизнь; больным после пересадки костного мозга - не менее 1 года.
Мероприятия по разрыву механизма передачи не отличаются от мер при других капельных инфекциях. Они включают строгое соблюдение врачами, медицинским персоналом и больными больничного режима, проветривание, кварцевание и влажную уборку дважды в день палат и других помещений, где находятся больные. Большое значение имеет совершенствование системы вентиляции в лечебно-профилактических учреждениях.
Заключение
Пневмоцистоз легких представляет собой хроническое инфекционное заболевание с преимущественным поражением легких. Его возбудителем является простейшее — пневмоциста (Pneumocystis carinii), который является условно-патогенным возбудителем, ее патогенные свойства проявляются только при угнетении естественной резистентности организма, в частности, при иммуннодефиците разного происхождения. Заражение пневмоцистами происходит в основном аэрозольно от больных людей или домашних животных, а также от выделителей этого простейшего. Пневмоцистозом чаще всего болеют дети первых месяцев после рождения, особенно недоношенные. Точная длительность инкубационного периода неизвестна. Длительность заболевания составляет несколько месяцев. Пневмоцистоз легких возникает в виде небольших вспышек или спорадических случаев. Заболевание протекает тяжело и нередко заканчивается смертельным исходом. Относится к числу наиболее распространенных СПИД-индикаторных болезней.
Список литературы:
1. Воробьев А.А., Быков А.С., Пашков Е.П., Рыбакова А.М., «Микробиология», Москва, Медицина, 2003 г.
2. Коротяев А.И., Бабичев С.А., «Медицинская микробиология, иммунология и вирусология», С-Пб., 2008 г.
3. Поздеев О.К., «Медицинская микробиология», Москва, 2001г.
4. Воробьева А.А., Быкова А.С., «Атлас по медицинской микробиологии, вирусологии и иммунологии», Москва, 2003г.
5. Борисов Л.Б., «Медицинская микробиология, вирусология, иммунология», Москва, 2005г.
6. Покровский В.И., «Медицинская микробиология, иммунология, вирусология», Москва, 2002г.